
Dare voce alle testimonianze dei professionisti sanitari in Italia, tra dicembre del 2023 e gennaio del 2024 è stato l’obiettivo della ricerca Istud volta a cogliere motivazioni, energie, bisogni e comportamenti sanitari: 176 i narratori e le narratrici che hanno lasciato il segno scritto sugli inviti narrativi “Io sento” … “Io penso…” “Io voglio…”, “Con gli altri…” “Con i pazienti…”. E questo è il metodo narrativo, lo strumento per antonomasia a dare significato a quello che accade dentro le organizzazioni sanitarie. Ma la narrazione va in maggiore profondità rispetto ai test usualmente utilizzati per valutare un fenomeno. Test quantitativi, che possono essere disconfermati o logicamente correlati ai testi raccolti. Infatti, la ricerca “La vita dentro le organizzazioni sanitarie” si è basata su metodi misti narrativi e quantitativi: da una parte “piccoli frammenti narrativi” su invito narrativo alle parole universali “Sento”… “Penso”…”Voglio”…”Con gli altri”…, “Con i pazienti…” dall’altra il test del burn-out predisposto da Cristina Maslach nel lontano 1981, il Maslach Burnout Inventory, e disegnato per gli operatori della sanità. Come operano e soprattutto sono in grado gli operatori di cura a dare Bene Comune?
Che la parola burn- out sia divenuto un mantra negativo in sanità nel 2024, dopo il Covid-19, per gli ulteriori tagli alle risorse professionali e i temi finanziari, è dato per assodato: eppure dobbiamo indagare se il test del Burn Out che si basa su tre domini principali quali la Depersonalizzazione (D, ossia il distacco dal paziente in cura, la freddezza, l’alienazione, la mancanza di empatia), l’Esaurimento Emozionale (l’essere esausti sia per il carico emozionale e sia per i carichi di lavoro), e la Realizzazione Personale (R, la gratificazione, il riconoscimento, il poter prendere decisioni in autonomia) sia così rilevatore dello stato in cui versa il Servizio Sanitario Nazionale.
I risultati socio-demografici
Alla ricerca hanno partecipato 176 persone, di età media di 52 anni: il dato è coerente con quello ISTAT dei collaboratori nella pubblica amministrazione, 51.8 anni (questo significa che la ricerca ha raggiunto il target desiderato), con una ampiezza di età che parte dai 25 anni dei medici neolaureati ora in specialità ai 77 anni di chi ancora collabora all’interno del servizio sanitario.
A parità di stratificazione di contatti inviati nelle diverse Regioni, e chiedendo di inviare la ricerca anche a persone colleghe che non avessero mai effettuato formazione su “soft skills- comunicazione, narrazione” il Nord ha risposto con un 65.9% forse dimostrando quell’attivismo partecipativo che desidera far luce sulla situazione per interloquire, il Centro al 19.1 % e il Sud al 15.8%. Va sottolineato però che la prima regione in termini di risposte è stata la Lombardia, secondo il Piemonte, terza la Sicilia, quarti il Lazio, con Toscana e Veneto. Il 73.9% delle risposte narrative e quantitative provengono da donne, il 25.5% da uomini, lo 0.6% scrive altro. I dati della WHO 2019, indicano che in Italia il 70% delle professioni di cura è effettuato da donne, e in questo senso, seppure con una percentuale di poco maggiore, la ricerca è allineata con questo dato.
Per le professioni sanitarie, il 44.4% è medic*, il 43.3% è infermier*, mentre il restante 12.3 % è composto da psicolog*, fisioterapsist*, logopedist*, e altre figure che operano in sanità.
I risultati del test di Maslach
Qui una tabella molto riassuntiva e estremamente polarizzata del test di Maslach: le domande con le risposte sempre e mai, il campo di appartenenza e l’indice di rischio di burn out: ricordiamo le tre sfere del test (Depersonalizzazione, Esaurimento Emozionale, e Realizzazione)
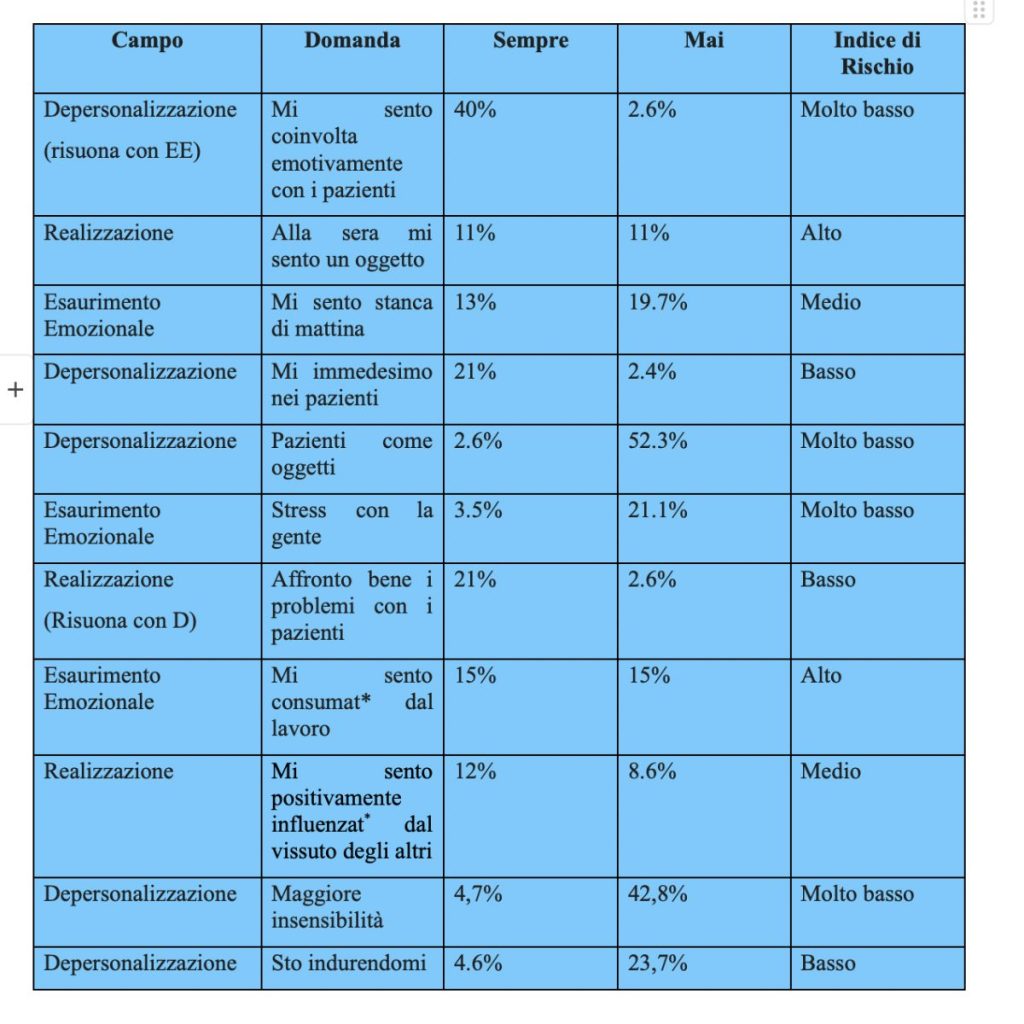
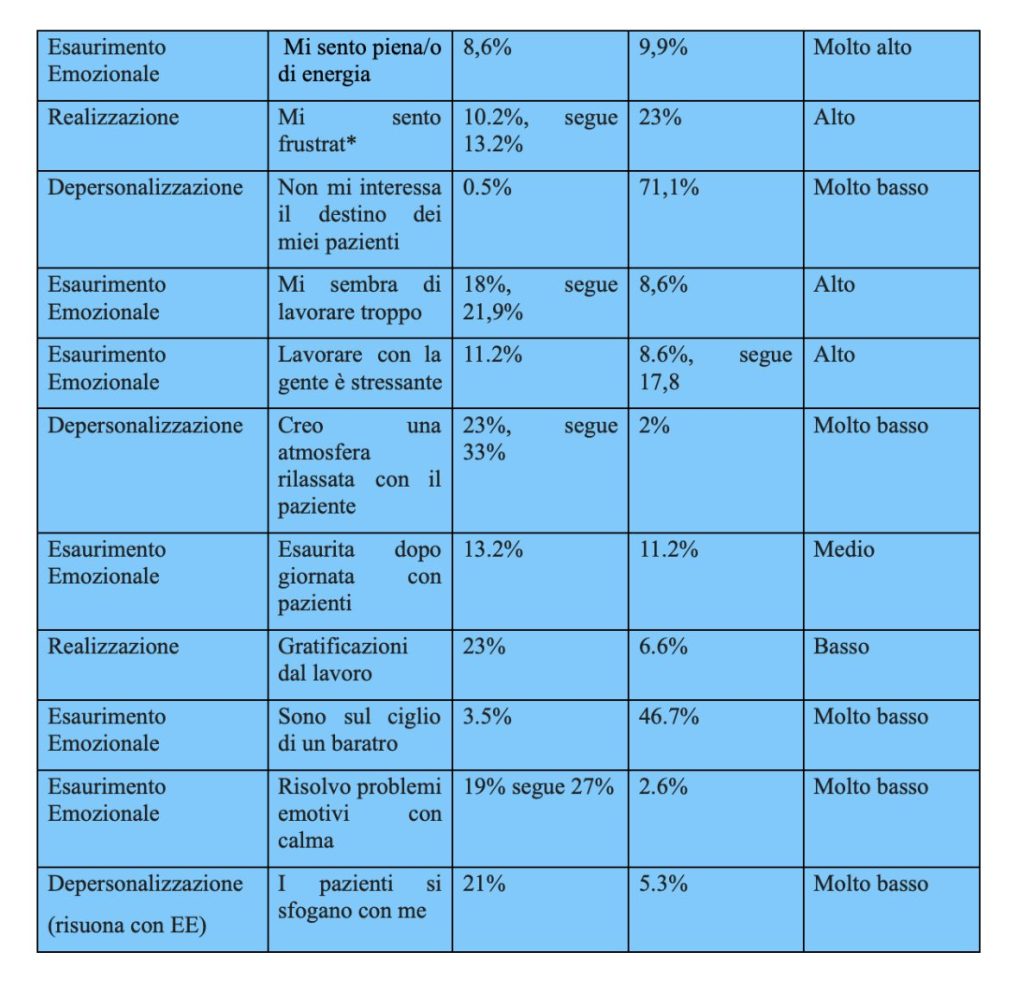
Questi sono i risultati sintesi della polarizzazione di risposte. Le indicazioni sono molteplici, e sicuramente da intersecare con i frammenti narrativi. Però anche in modalità “stand alone” ci danno una bussola del possibile burn out della sanità in Italia.La Depersonalizzazione, ovvero il trattare il paziente come un oggetto, il cinismo, la slow violence verso i pazienti, l’assenza di empatia, la brutalità da queste risposte è proprio una ipotesi molto remota: anzi, la missione di cura è “sacra, intoccata”, i pazienti sono ascoltati, possono sfogarsi, sono accolti con le loro emozioni, si pensa a dei piani logici per la loro cura. E forse sta proprio dal colloquio con i pazienti che si crea l’energia fondamentale per andare avanti nel sistema sanitario creando un Benessere Comune tra pazienti e professionisti sanitari. Su questo fronte il rischio di burn out non è veramente infinitesimale. Anche nelle narrazioni di “Voglio…” I pazienti sono al centro:
- Continuare a fare il meglio che posso fare
- proseguire la collaborazione fino a quando sarà possibile per l’organizzazione e conciliabile con gli altri miei impegni.
- Voglio curare
- possibilmente essere d’aiuto
- continuare ad amare questo lavoro
- Lasciare il mio know how alle giovani generazioni e la passione per la mia professione che non può prescindere dalla consapevolezza che una professione d’aiuto si SCEGLIE e che è al servizio delle persone
- Fare del mio meglio
- Vorrei creare un clima di accoglienza, creatività, professionalmente stimolante. Vorrei che le competenze fossero valutate per i risultati ottenuti, ascoltando anche il parere dei pazienti, vorrei meno burocrazia. Voglio solo lavorare facendo quello per cui ho studiato con passione
- Voglio starci. E trovare la via migliore. Non sono gli altri a darci la soddisfazione. Io la trovo in sguardi e gesti. E nella relazione non sempre positiva ma cerco sia tale. Vorrei fosse tale
- Continuare questo lavoro, implementando gli aspetti di informazione e supporto alle famiglie e la formazione per gli operatori sanitari
- Continuare a fare sempre del mio meglio verso i pazienti
L’Esaurimento Emozionale non deriva quasi mai dalle domande correlate con i pazienti, il cui rischio è basso, ma dal sistema, con la stanchezza, la fatica, l’energia richiesta, che non è più un carico umano, ma diventa disumano. Per cui anche il concetto di Compassion Fatigue, la fatica da troppa compassione con i pazienti viene messo in crisi, la compassione paradossalmente è energia, motiva, fa dare il meglio di sé, non esaurisce. Le energie sono messe in crisi dalla routine, quel “mi sento stanco di mattina”, che dovrebbe essere invece il momento in cui ci chiediamo “come possiamo contribuire con il nostro lavoro oggi?” Non sembrano così polarizzate le risposte dello stress con i colleghi (la gente). Su questo fronte il rischio di burn out è stato identificato nei carichi di lavoro (mi sento consumata dal lavoro) ed è qui che bisogna subito porre dei rimedi che vadano ben oltre la soddisfazione dei budget quotidiani.
Rispetto alle narrazioni all’invito narrativo “Mi sento…” ecco alcuni verbatim che sottolineano la stanchezza:
- sopraffatta, esausta, esanime. Tutto quello che mi dava piacere nel mio lavoro ora mi pesa un quintale. Mentre prima mi fermavo ore in più se c’era bisogno, ora non vedo l’ora di scappare
- …in difficoltà dal punto di vista etico, consapevole di essere limitato nelle possibilità di cura da pratiche burocratiche e dalla medicina amministrata e non esercitata secondo i veri bisogni
- In costante sofferenza per carichi di lavoro sempre più impegnativi a elevata responsabilità, demansionamento perpetrato per la cronica carenza di figure professionali.
- Incompleto, con le tante carenze di personale e di materiale. Overworked, data la profusa incompetenza e/o indisponibilità di colleghi/personale
La Realizzazione risulta apparentemente ambivalente in quanto composta dalla realizzazione di sé attraverso la maturazione delle proprie competenze, e dall’assenza di riconoscimento altrui: molti si sentono frustrati, non capiti ma sono gli stessi che si sentono bravi, si autostimano, sono pieni di gratificazioni date dai pazienti, e dalla propria conoscenza aumentata. Il rischio di burn out, sebbene nessuno sia sul baratro, consiste nel tema della frustrazione per assenza di gratitudine dal management (e non dai pazienti e colleghi). Ecco alcune testimonianze scritte che ci rivelano questo senso di Malessere -l’invito narrativo era “Mi sento…” e di Benessere.
- Poco valorizzata per le competenze acquisite, le qualità e risorse personali, non coinvolta in progetti nonostante la disponibilità e i titoli
- Stanca come se lottassi con i mulini a vento, sottovalutata per la maggior parte del tempo soprattutto quando qualcosa deve essere cambiato, la sanità pubblica non mette più al centro la saluta del cittadino quindi frustrata
- Sottoutilizzato per le mie capacità professionali. Sottopagato per le responsabilità che mi assumo. Poco o nulla tutelato dal punto di vista medico-legale. Frustrato per non vedere chiare possibilità di carriera.
- Spesso soffocata dalle richieste e dalle cose da fare. Mi sento anche utile quando riesco ad aiutare persone o colleghi che hanno bisogno. Ultimamente vivo un senso di impotenza per le difficoltà dei sanitari e per il disagio dei malati davanti alle liste di attesa.
- Affaticata, non valorizzata non adeguatamente retribuita
- Mobbizzata e messa sotto pressione. Coordinata da persone che non capiscono (per ignoranza ed alterigia) il mio ruolo ed il mio lavoro
- Molto ben accolto, c’è un ambiente familiare e sorridente, molta autonomia personale e grande apprezzamento per quello che ognuno fa e gestisce, senza rivalità come accadeva nel precedente luogo di lavoro dal quale provengo (azienda ospedaliera universitaria)
- Costantemente insicura circa il mio futuro e la possibilità di crescita professionale. Impossibilitata a programmare vacanze o periodo di meritato riposo. Stanca e spossata. Contenta dei risultati e della stima dei pazienti. Utile ai pazienti. Stimata dai colleghi e dai pazienti
- Ho un vissuto di ambiguità, da un lato sono felice perché svolgo il lavoro che mi piace. Dall’altro mi sento disallineata con ciò che il SSN oggi propone, la persona non è più al centro, ci sono gli interessi economici e di mercato. Questa non è la sanità pubblica che ho contribuito a realizzare
- Molto bene ma molto affaticata per le responsabilità e la pressione da parte delle istituzioni regionali che pretendono dati senza valutare le qualità delle cure erogate perché si basano esclusivamente su check list
I risultati del test di Maslach sul burn out, disegnato nel lontano 1981, fanno vedere quanta strada hanno fatto i professionisti sanitari abbracciando la necessità di essere empatici, compassionevoli senza sfrozo, imparando ad accogliere le emozioni dei pazienti e facendone un loro punto di forza, non più di debolezza: e questo risultato in un momento storico in cui i progetti Italiani di cui siamo informati si chiamano ad esempio “Salviamo il Servizio Sanitario nazionale”. L’attitudine dei nostri partecipanti ci fa capire quanto, una volta abbracciata la volontà di professare la cura, questa diventi parte identitaria della persona, epi-geneticamente trasforma il suo DNA. I temi dell’attenzione, della centralità del paziente, della compassione, dell’inclusione sono qui sul tavolo, e in grande sviluppo nel 2024.
Il pericolo sta nell’abusare di questa professione di cura da parte dei sistemi dirigenti, (non di leadership), proprio perché spesso si tratta di persone “Buone”, anche troppo “Buone”. Persone che non sanno mettere dei limiti e si feriscono, non per i dolori e le malattie che curano, ma per i troppi sì per sottomissione che dicono alle posizioni gerarchiche più alte (alcune dotate di poca riflessione, e poca intelligenza naturale). La sottomissione va a discapito della motivazione e questo è un tema da attenzionare per leadership che diventino più sagge e mature. E una leadership assente e miope e non al servizio mette a rischio la produzione di Bene Comune.
Verso quali policies?
Allargo il tema e contemplo la questione della pensione del medic* a 72 anni: è una strategia dovuta alla mancata programmazione sanitaria esistente dai tempi dei grandi tagli alla sanità, dei numeri chiusi eccessivi alla facoltà della medicina- (notizia del 23 gennaio 2024, forse finalmente passerò il modello Svizzero e Francese, per cui non ci sarà più numero chiuso, ma si vedrà il valore degli studenti dopo i primi esami da superare) da contratti poco allettanti per i medici e quasi “insultanti” per gli infermieri. Forse i politici promotori della pensione a 72 anni non conoscono la fatica delle guardie di notte, dei nervi tesi nelle terapie intensive, o del continuo contatto con la morte nei servizi di cure palliative.
Curare è una professione meravigliosa (e lo capiamo da quanto sono “felici” i professionisti di cura con i loro pazienti) ma vi è anche un tempo necessario per la cura di sé: splendidi i curanti ultrasettantenni che ci hanno risposto, eppure sono persone che hanno “scelto” su base volontaria di continuare a curare, non sono rimasti per obbligo. La verità è che “il Re se non nudo è poco vestito” in termini di sistema e risorse. Ora bisogna rendere le professioni sanitarie più allentanti, i percorsi universitari meno obsoleti (pieni di nozionismo) e più ricchi di formazione derivante dalle humanities. E allargare ai giovani, andare a raccoglierli negli open day delle scuole superiori, mandando quei medic* e infermier* come testimoni che ancora credono nella missione per parlare loro e spiegare la bellezza dell’atto di cura.
Unire le professioni di cura con la biologia, le scienze naturali e sociali, la filosofia, le arti fin dall’università, (le discipline STEM con le discipline SHAPE) e per tutto il tempo della professione, in modo che sia un Life Long Learning che vada a colmare i vasi mezzi vuoti energeticamente. Ma che non si parli di professionist* sanitari fredd* e distaccat*: qui, nel bel mezzo di questo gelido inverno, di calore con i/le pazienti ce ne è, e tanto e tanto sentimento di Bene Comune da salvare e proteggere: la richiesta, come si legge anche dalla parte narrativa è quella dell’avere riconoscimento. E’ ora che il vertice si prenda la cura di ringraziare e dire che i suoi collaboratori /le sue collaboratrici valgono, di riconoscere e ricostruire l’interdipendenza dele equipe, di trovare le risorse economiche per remunerarli/le adeguatamente, e di motivarli/le attraverso la possibilità che le persone si prendano tempo per sé, per riposare senza risucchiarli “nelle onde degli tsunami”.
